Bufor na trzecią falę? Po co są szpitale tymczasowe?
Powody tworzenia szpitali tymczasowych są bardziej złożone, niż to się wydaje na pierwszy rzut oka. Mają odciążać część istniejących placówek, ale na ile tak się dzieje, zdania są mocno podzielone – pisze Mariusz Tomczak.

Skokowy wzrost zakażeń koronawirusem SARS-CoV-2, który nastąpił we wrześniu i październiku, a także rosnąca liczba zgonów z powodu COVID-19 i chorób współistniejących, skłoniły rząd do spektakularnych działań.
Pod koniec października premier Mateusz Morawiecki polecił przygotować plany budowy szpitali tymczasowych. Decyzje administracyjne zapadły błyskawicznie.
Rachunek za powstanie nowych placówek zapłacą podatnicy, a niewykluczone, że również akcjonariusze państwowych spółek notowanych na giełdzie, które w nieoczekiwany sposób włączyły się w walkę z pandemią.
3 tys. łóżek dla pacjentów z COVID-19
W wyniku powstania szpitali tymczasowych baza łóżek dla pacjentów z COVID-19 powiększy się o 3 tys. m.in. dzięki zaadaptowaniu na cele hospitalizacji miejsc niewykorzystywanych dotąd przez placówki ochrony zdrowia (np. centrów kongresowo-wystawienniczych i hal sportowych). Ostateczne decyzje w sprawie lokalizacji placówek tymczasowych zapadają na szczeblach wojewodów.
– Wymogiem jest sprawowanie opieki nad pacjentami przez jeden z wybranych szpitali – tłumaczy Justyna Maletka z Ministerstwa Zdrowia. Na początku listopada pierwszy pacjent trafił do pierwszej placówki tymczasowej stworzonej na Stadionie Narodowym w Warszawie. To filia Centralnego Szpitala Klinicznego MSWiA w Warszawie.

Rozruch Szpitala Narodowego jest podzielony na etapy, a docelowo znajdzie się w nim 1,2 tys. łóżek. W listopadzie hospitalizowano tam od kilku do kilkudziesięciu osób na dobę, choć liczba dostępnych łóżek szybko wzrosła do kilkuset. Jak wyjaśnia szef tej placówki, Artur Zaczyński, pełni ona funkcję zapasową.
Biorąc od uwagę koszty adaptacji pomieszczeń na potrzeby Szpitala Narodowego i wyposażenie go w nowoczesny sprzęt, zapewnienie dobrych warunków pracy i zakwaterowania medykom, o czym sami wspominają, pojawiają się wątpliwości, czy dobrze wydano środki na ten cel. Być może zamiast inwestować w tworzenie tej i innych tymczasowych placówek, można było dofinansować lub rozbudować istniejące szpitale powiatowe i wojewódzkie.
Szpital na czarną godzinę
Wiele osób nie potrafi zrozumieć, dlaczego Szpital Narodowy świeci pustkami, skoro szpitale tradycyjne (tzn. I, II, III, IV poziomu zabezpieczenia covidowego) są przepełnione. Płonne okazały się nadzieje, że po otwarciu placówek tymczasowych zaczną do nich trafiać pacjenci z COVID-19, a część szpitali tradycyjnych zacznie na nowo otwierać oddziały przekształcone w ostatnim czasie na covidowe.
Z pewnością placówki tymczasowe pomagają rządowi w budowaniu narracji, że nie przygląda się biernie sytuacji, tylko chwyta pandemicznego byka za rogi, a podległe mu struktury aktywnie wspomagają walkę z szalejącym wirusem.
W wielu wypowiedziach przedstawicieli rządu i osób zaangażowanych w tworzenie szpitali tymczasowych, często pojawiają się określenia, że mają one stanowić „bufor łóżkowy” na wypadek, gdyby fala pandemii urosła bardziej niż dotychczas. To oznacza, choć na ogół nie jest komunikowane wprost, że – przynajmniej na razie – mają one w znacznym stopniu pozostawać puste i być gotowe na „czarną godzinę”.
– Mamy w tej chwili bufor bezpieczeństwa, to jest ponad 11 tys. wolnych miejsc dla pacjentów z COVID-19 – mówił 19 listopada wiceminister zdrowia Waldemar Kraska, wskazując, że dla tej grupy chorych przygotowanych jest 37 348 łóżek szpitalnych, podczas gdy miesiąc wcześniej (17 października) było ich 15 166. Niby liczby nie kłamią, ale rzeczywistość jest znacznie bardziej skomplikowana.

Nie jesień, lecz trzecia fala
– Szpitale tymczasowe mają być naszym zabezpieczeniem na ewentualną trzecią falę w lutym, kiedy to również przypada szczyt zachorowań na grypę – mówi minister Adam Niedzielski, dodając, że te placówki nie znikną przynajmniej do końca marca. – Są ostatnią, czwartą linią obrony – podkreśla.
Czułe ucho potrafi wyłapać inne, choć nieliczne wypowiedzi decydentów mogące świadczyć o tym, że przygotowują się na najgorsze i dopuszczają do siebie fakt, że znacząco może zostać przekroczony dotychczasowy rekord liczby zgonów z powodu COVID-19 i współistnienia tej choroby z innymi schorzeniami, który padł 25 listopada (resort poinformował wówczas o 674 zgonach), pomimo że medycy mają pełne ręce roboty, od kilku tygodni część gospodarki z powodu obostrzeń działa na pół gwizdka, a coraz więcej Polaków boryka się z problemami finansowymi.
Mówienie, że tworzenie szpitali tymczasowych to wyłącznie „zagrywka PR-owa” rządu, wydaje się grubą przesadą, ale z drugiej strony – gdyby sytuacja epidemiczna znacznie się pogorszyła, dodatkowe placówki mogłyby przyczynić się do tego, że być może uniknęlibyśmy niezwykle dramatycznych w odbiorze społecznym scen, które wiosną oglądaliśmy m.in. z Włoch, a jeszcze wcześniej z Chin, gdzie zakażeni pacjenci leżeli stłoczeni na korytarzach, a bywało, że właśnie tam umierali.
Wprawdzie w polskich mediach nie brakuje obrazków stawiających w niekorzystnym świetle wydolność systemu ochrony zdrowia czy wskazujących na to, że placówki nie radzą sobie z natłokiem pacjentów, ale mimo skokowego wzrostu zakażeń SARS-CoV-2 w ostatnich tygodniach w Polsce nie mieliśmy do czynienia z Armagedonem na miarę Wuhan czy Lombardii.
Tlen nie dla każdego
Od kilku tygodni żywo dyskutuje się o idei tworzenia tymczasowych placówek i w kolejnych tygodniach ta dyskusja zapewne nie przycichnie, bo w grudniu zaczną działać kolejne. Każdy szpital, także ten tymczasowy, ma swoją specyfikę.
Szukając uogólnień, łatwo o nieprawdziwe oceny, tym bardziej, że w ostatnich tygodniach pojawiło się wiele informacji na ich temat. Sensacja goni sensację, ale część nieścisłości nie wzięła się znikąd. Nie wszystkie szpitale tymczasowe są dedykowane dla najciężej chorych, a już na pewno nie w początkowej fazie ich działania.
Najbardziej znanym przykładem jest Szpital Narodowy. Kiedy ruszał, na jego stronie internetowej pojawiły się wyśrubowane kryteria przyjęcia pacjentów, wykluczające hospitalizację osób z ciężkim przebiegiem COVID-19.

Inny przykład stanowi pierwsza na południu Polski tymczasowa placówka przeznaczona dla chorych na COVID-19, zlokalizowana w 20. Wojskowym Szpitalu Uzdrowiskowo-Rehabilitacyjnym w Krynicy-Zdroju. Podlega ona tamtejszemu szpitalowi im. dr. Jana Dietla.
Z uwagi na brak łóżek respiratorowych przyjmuje tylko lżej chorych, pozwalając zmniejszyć ilość pacjentów w szpitalach pełnozakresowych. – Musieliśmy zrobić instalację tlenową do 168 łóżek i posadowić butlę na 11 tys. litrów gazu – mówi Sławomir Kmak, dyrektor Szpitala im. J. Dietla w Krynicy-Zdroju.
Brak specjalistycznych instalacji tlenowych rodzi pytania, na ile są one szpitalami, w których rzeczywistą pomoc mogą otrzymać najciężej chorzy pacjenci z COVID-19, a na ile spełniają funkcję izolatoriów czy – jak mówią złośliwi – sanatoriów.
Co łączy Orlen i PKO?
Tworzenie szpitali tymczasowych to obecnie najważniejsza i najbardziej medialna inicjatywa koordynowana przez Ministerstwo Aktywów Państwowych. Z oczywistych powodów w projekt włączyły się spółki Skarbu Państwa, m.in. Grupa Lotos, KGHM, Tauron, Grupa Azoty i Polska Grupa Zbrojeniowa.
Jedną z placówek na Mazowszu buduje Totalizator Sportowy (będzie się mieścić przy Radomskim Szpitalu Specjalistycznym). Kolejne dwa, oba w zabudowie kontenerowej, tworzy PKN Orlen: w Płocku (na działce należącej do koncernu) i Ostrołęce (na terenie przyległym do tamtejszego szpitala specjalistycznego).
– Z pełnym zaangażowaniem i we współpracy z wojewodami prowadzimy projekt budowy dwóch szpitali tymczasowych, w Tarnowie i Poznaniu, i zrealizujemy go najlepiej, jak potrafimy – zapewnia Magdalena Lejman z PKO Banku Polskiego. Jak dodaje, rolą banku jest zarządzanie projektem od strony organizacyjnej i inwestycyjnej, czym zajmują się menedżerowie na poziomie lokalnym, wspierani przez pracowników centrali.
– Do naszych zadań należy, w uzgodnieniu z władzami województwa, wyznaczenie lokalizacji, przystosowaniu obiektów oraz zapewnienie należytego funkcjonowania placówek – wyjaśnia Jarosław Latacz, rzecznik prasowy spółki Węglokoks, którą zobligowano do uruchomienia dwóch szpitali.
Od podstaw jest tworzony ten w jednej z hal Międzynarodowego Portu Lotniczego Pyrzowice (142 miejsca), a drugi powstaje w Ustroniu w obiekcie administrowanym wcześniej przez Narodowy Fundusz Zdrowia (100 łóżek z możliwością podwojenia ich liczby).
Wojewoda zaprasza studentów
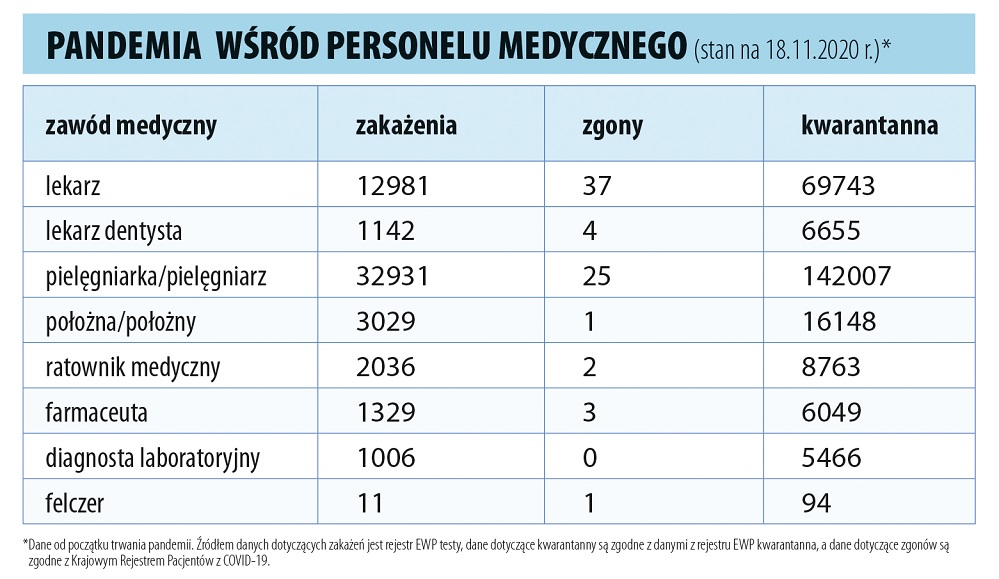
Akcję naboru lekarzy i personelu medycznego do pracy w szpitalach tymczasowych prowadzą wojewodowie, choć z uzyskanych przeze mnie informacji wynika, że w niektórych województwach bardzo aktywnie pomagają w tym podmioty lecznicze, a gdzieniegdzie rekrutacją zajmują się spółki Skarbu Państwa.
– Nadarza się niezwykła okazja do sprawdzenia się w niezwykłej roli zawodowej. To także ważny sprawdzian oraz doskonała praktyka dla przyszłych lekarzy, którzy teraz są na ostatnich latach studiów medycyny – podkreśla wojewoda mazowiecki Konstanty Radziwiłł w apelu skierowanym do pracowników ochrony zdrowia, zarówno obecnych, jak i przyszłych, bo z wielu stron słychać prośby o zgłaszanie się osób niemających jeszcze PWZ lekarza czy pielęgniarki.
– Nie widzę powodów, aby nie skorzystać z pomocy m.in. studentów VI roku kierunku lekarskiego, w końcu to już prawie lekarze, czy pielęgniarek kończących studia magisterskie, zresztą część z nich ma dyplomy licencjackie – mówi Jerzy Friediger, dyrektor Szpitala Specjalistycznego im. S. Żeromskiego w Krakowie, a jednocześnie członek Prezydium Naczelnej Rady Lekarskiej. Zastrzega, że powinno się to odbywać pod właściwym nadzorem.
Do pracy w dwóch białostockich placówkach tymczasowych potrzeba m.in. 34 lekarzy, 121 pielęgniarek i ratowników medycznych oraz 82 osoby innego personelu medycznego (m.in. salowych, sanitariuszy i opiekunów medycznych). Jedna jest tworzona w hali sportowej należącej do uniwersytetu medycznego, druga – w nowo budowanym szpitalu przy ul. Żurawiej. W obu będzie po 80 łóżek.
– Bardzo liczyliśmy na ustawę covidową, która byłaby szansą np. na zatrudnienie kadr medycznych ze Wschodu – przyznaje Katarzyna Malinowska-Olczyk z Uniwersyteckiego Szpitala Klinicznego w Białymstoku. W tej placówce codziennie są problemy z zapewnieniem obsady w poszczególnych klinikach, gdyż personel przebywa na zwolnieniach czy kwarantannie.
Paradoks kadrowy
W dobie pandemii niedobory kadrowe są prawdziwą zmorą wielu placówek, mimo to paradoksalnie ważnym zapleczem kadr lekarskich dla szpitali tymczasowych będą istniejące lecznice. Do codziennego funkcjonowania nowych placówek potrzeba jednak także wielu innych osób z wykształceniem medycznym i niemedycznym.
– Zgłaszają się do nas pracownicy innych szpitali, np. pielęgniarki, ratownicy medyczni, diagności laboratoryjni, technicy RTG, opiekunowie medyczni. Spoza środowiska medycznego zgłosili się ratownicy WOPR i osoby z MOPS-ów – wylicza Bogna Bartkiewicz, rzecznik prasowy SPSK Nr 2 PUM w Szczecinie, który jest placówką patronacką dla szpitala tymczasowego zlokalizowanego w dwóch lokalizacjach: w jednym z budynków SPSK oraz w hali Netto Arena.
Na razie nie określono tam poziomu zatrudnienia. Znacznie większą obsadą niż tymczasowe placówki w Szczecinie czy Białymstoku ma dysponować szpital we Wrocławiu, gdzie będzie 400 łóżek, w tym 50 do intensywnej terapii.
– Potrzebujemy 260 lekarzy, 600 pielęgniarek, ratowników i sekretarek medycznych, 80 farmaceutów – wylicza Monika Kowalska z Uniwersyteckiego Szpitala Klinicznego we Wrocławiu, która jest placówką patronacką nowotworzonej lecznicy.

Ochotników nie brakuje?
500 łóżek, w tym 100 respiratorowych, znajdzie się w szpitalu tymczasowym w hali Międzynarodowego Centrum Kongresowego w Katowicach. – Liczba lekarzy i pielęgniarek zależeć będzie od obłożenia szpitala i bieżących potrzeb – informuje Alina Kucharzewska, rzecznik wojewody śląskiego.
Katowicką placówkę wspierają ratownicy górniczy, którzy – jak zaznacza wojewoda Jarosław Wieczorek – są przeszkoleni i przygotowani do ratowania ludzkiego życia i zdrowia. Jej szpitalem patronackim jest SP ZOZ MSWiA im. sierżanta Grzegorza Załogi w Katowicach, do którego obowiązków należy pozyskanie i rozdysponowanie kadr.
W myśl zasady „wszystkie ręce na pokład”, powtarzanej przez ministra zdrowia, na Pomorzu pracowników szuka się m.in. wśród ratowników medycznych ze służb, którzy nie pracują w zawodzie, a także – w kontekście personelu pomocniczego – osób z tytułami ratowników KPP i ochotników (WOT, WOPR, SARP, PSP).
– Rekrutacja kadry niemedycznej prowadzona jest przez szpitale patronackie głównie w oparciu o zatrudnione w nich osoby – mówi Piotr Kobzdej, pełnomocnik wojewody pomorskiego ds. organizacji szpitala tymczasowego.
W majestacie prawa do pracy przy zwalczaniu epidemii wojewodowie mogą kierować nie tylko medyków. W ostatnich miesiącach przy wydawaniu nakazów pracy dochodziło do spektakularnych zgrzytów.
W nadchodzących tygodniach mogą one się powtórzyć, bo niedostatki kadrowe są faktem, a niektórzy dyrektorzy szpitali przyznają sami lub za pośrednictwem rzeczników prasowych, że w przypadku niewystarczającej liczby pracowników zwrócą się do wojewodów z prośbą o skierowanie personelu z innych podmiotów leczniczych do pracy w tymczasowych placówkach.
Cennik niezgody
Już teraz kością niezgody są pieniądze. Placówki I, II, III, IV poziomu zabezpieczenia covidowego otrzymują środki z tytułu opłat za dobową gotowość i za leczenie, ale występuje w nich tyle kryteriów, że nie da się ich streścić w kilku zdaniach.
Na mocy zarządzenia prezesa NFZ w szpitalach, które zajmują się leczeniem chorych na COVID-19, wprowadzono wycenę leczenia pacjentów covidowych z uwzględnieniem poziomu saturacji: 330 zł/osobodzień w przypadku saturacji równej lub wyższej niż 95 proc., a poniżej 95 proc. – 630 zł/osobodzień. Znacznie prostszy i zgoła odmienny „cennik” NFZ wprowadził dla placówek tymczasowych.
Mimo że opłaty za leczenie nie łączą się w nich z opłatami za dostępność, w środowisku zawrzało. Szpitale tymczasowe za dostępność łóżka dla pacjentów z COVID-19 otrzymują ponad 822 zł/dobę, za dostępność jednego stanowiska umożliwiającego prowadzenie wentylacji mechanicznej pacjenta z COVID-19 – prawie 3774 zł/dobę, a za gotowość do udzielania świadczeń w punkcie przyjęć – niemal 18,3 tys. zł/dobę.
Za leczenie pacjenta z COVID-19 szpitale tymczasowe otrzymują ok. 1026 zł/osobodzień, a za leczenie pacjenta z COVID-19, który wymaga wentylacji mechanicznej – ok. 4321 zł/osobodzień. Wiele osób pyta, dlaczego w Szpitalu Narodowym, gdzie przebywają osoby, u których zakażenie przebiega stosunkowo łagodnie, koszt leczenia jest znacznie wyższy niż w placówkach, gdzie są osoby najciężej chore?
– Nie można wprost, na podstawie wybranych pozycji, porównywać stawek za osobodzień leczenia pacjenta w szpitalu tymczasowym ze stawkami obowiązującymi w szpitalach tradycyjnych – mówi Paweł Florek z Centrali NFZ, dodając, że stawki zostały określone na podstawie analizy AOTMiT (podlega ministrowi zdrowia).
Faktem pozostaje to, że w szpitalach nie tymczasowych koszty leczenia i opłaty za gotowość nie uwzględniają dodatków do wynagrodzeń personelu medycznego, gdyż stanowią one odrębną część kosztów pokrywanych przez NFZ. Tego, że nie każdy medyk może liczyć na taki dodatek, dodawać nie trzeba, bo po niedawnym medialno-parlamentarnym sporze wiedza o tym jest powszechna.
Mariusz Tomczak




















