Cyfrowe narzędzia w leczeniu chorób przewlekłych
Technologie traktowane jeszcze kilka dekad temu w kategoriach naukowej fikcji wchodzą do codziennego życia. Telemedycyna upowszechniła się podczas pandemii, a coraz bardziej zyskująca na znaczeniu sztuczna inteligencja sprawiła, że lekarze mogą eksperymentować na wirtualnych klonach pacjentów – pisze Krzysztof Jakubik.

W Polsce Jednym z czynników stanowiących największe wyzwanie przy leczeniu chorób przewlekłych jest monitorowanie stanu pacjentów oraz modyfikowanie terapii. Dzięki rozwojowi narzędzi technicznych obecnie jest już łatwe prowadzenie całodobowego monitoringu, którego celem jest stworzenie bazy danych zawierającej opis zmienności objawów w czasie.
Problematyczny może być jedynie koszt narzędzi oraz akceptacja tej metody zarówno po stronie pacjentów, jak też lekarzy. Natomiast wprowadzanie kontrolowanych zmian w terapii wymaga nie tylko doskonałej znajomości historii choroby pacjenta, ale także umiejętności zasymulowania rezultatów wynikających ze zmian.
Eksperymenty na bliźniakach
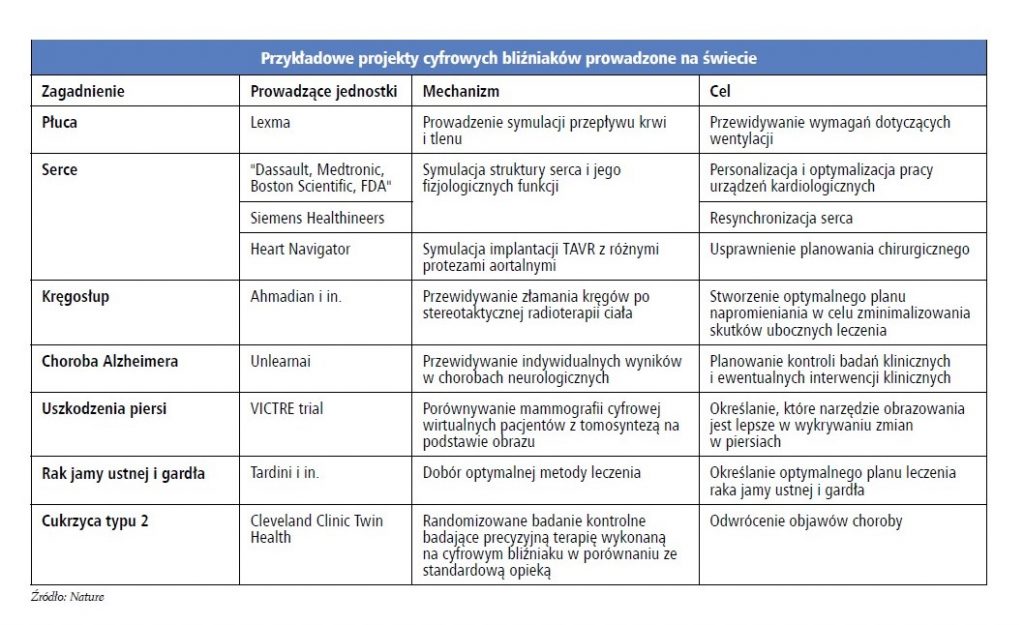
W ciągu ostatnich lat powstały techniczne możliwości, aby ziściła się jedna z koncepcji science fiction – cyfrowe bliźniaki. Mimo że wciąż spotykane są różne definicje tego pojęcia, generalnie chodzi o stworzenie wirtualnej reprezentacji osoby, co umożliwi symulowanie różnych strategii leczenia, monitorowanie jego efektów oraz przewidywanie trajektorii dochodzenia do zdrowia.
Tworzenie coraz wierniejszych cyfrowych bliźniaków jest możliwe dzięki powstawaniu w olbrzymiej skali bazy różnorodnych danych: klinicznych, genetycznych, molekularnych, środowiskowych i społecznych. Po ich zanonimizowaniu wykorzystywane są do przetwarzania za pomocą sztucznej inteligencji przez mechanizmy uczenia maszynowego w celu przeprowadzenia szeroko zakrojonych badań statystycznych oraz obserwacji trendów, w tym tych nieoczywistych.
Stworzenie i nieustanne aktualizowanie takiej bazy danych o możliwych do przeprowadzenia terapiach jest bardzo ważnym komponentem koncepcji cyfrowych bliźniaków, ale niejedynym. Aby wykorzystanie tej wiedzy było możliwe, konieczna jest zdolność do zbudowania wirtualnej repliki pacjenta, na której prowadzone będą eksperymenty.
Bo dopiero obserwacja symulacji ich skutków pozwoli na podjęcie decyzji o zaordynowaniu terapii prawdziwemu pacjentowi ze zdecydowanie mniejszym ryzykiem porażki lub pojawienia się działań niepożądanych. Co więcej, dane z przeprowadzonej w ten sposób kuracji też zasilają stworzony przez sztuczną inteligencję model, co jeszcze usprawnia jego skuteczność.
Oczywiście, przy tego typu projektach istnieje mnóstwo niuansów. Na razie nierealne jest stworzenie pełnej cyfrowej kopii człowieka, zawierającej w pełni wysekwencjonowane DNA oraz historię przebytych chorób. Obecnie prace skupiają się na wybranych obszarach, np. konkretnych narządach. Dla każdego z nich dobierane są zapewniające największą skuteczność wirtualne modele, z uwzględnieniem takich aspektów, jak źródła danych, mechanizmy interakcji pomiędzy człowiekiem i jego wirtualną repliką oraz metody wizualizacji.
Na przykład symulacje wybranych narządów, takie jak tworzenie modelu żywego serca, są opracowywane głównie przy użyciu szczegółowych danych obrazowych – to na ich podstawie przewidywane będzie działanie mechanicznych urządzeń medycznych, jak kardiostymulatory i stenty. Ale w innych przypadkach konieczne może być tworzenie bogatej mieszanki informacji klinicznych oraz danych pochodzących z profilowania molekularnego.
Projekt cyfrowych bliźniaków prowadzony jest przez liczne uniwersytety, instytuty oraz prywatne firmy, chociaż trzeba uczciwie przyznać, że wciąż znajduje się jeszcze na wczesnym etapie rozwoju. Ale za zakrętem czyha prawdziwa rewolucja, bowiem pozbawione ryzyka eksperymentowanie zapewni ogromne możliwości w zakresie spersonalizowanej opieki zdrowotnej, interwencji predykcyjnych, zdalnego monitorowania i postępów w badaniach medycznych.
W trosce o dokładność i sprawiedliwość
Jak zwykle przy tego typu projektach istnieje mnóstwo wyzwań, z powodu których do wykorzystania pełnego potencjału koncepcji cyfrowych bliźniaków konieczna jest współpraca między wieloma zainteresowanymi stronami – na obecnym etapie głównie instytucjami badawczymi i ustawodawcami, aby ci mogli opracować przystosowane do tej przełomowej sytuacji regulacje prawne.
Ale jednym z największych jest pozyskiwanie w czasie rzeczywistym danych w różnych modelach fizjologicznych, biologicznych i chemicznych oraz ich integracja – utrudniona ze względu na różnorodność formatów przechowywania danych, ryzyko braku ich dokładności (co może wpływać na błędy w tworzonym za pomocą sztucznej inteligencji modelu cyfrowego bliźniaka) oraz problemy z interoperacyjnością systemów.
Oprócz powszechnych już w branży ochrony zdrowia wyzwań związanych z bezpieczeństwem informacji (poprawne anonimizowanie danych wykorzystywanych do tworzenia bazy wiedzy oraz ochrona danych osobowych i medycznych pacjentów posiadających cyfrowego bliźniaka) pojawia się konieczność rozwiązania kwestii etycznych, takich jak uzyskanie zgody pacjentów na zbieranie danych oraz zapewnienie równości w dostępie do nowatorskich rozwiązań technicznych.
W wielkich modelach językowych, takich jak ChatGPT, zaobserwowano już jakiś czas temu zjawisko stronniczości danych – deformacji prezentowanych wyników, co jest skutkiem statystycznie nierównomiernych dostarczanych materiałów źródłowych do tworzenia modelu (np. dominacji treści dotyczących mężczyzn). Zachodzi obawa, że podobno zjawisko może pojawić się też w przypadku cyfrowych bliźniaków. Konieczne jest zatem zadbanie, aby w inteligentnych modelach w odpowiedni sposób uwzględniono kwestie dotyczące płci, rasy, nałogów, sytuacji społecznej itd.
Telemedycyna w schorzeniach przewlekłych
Od czasów pandemii na znaczeniu zyskała telemedycyna oraz rozwiązania umożliwiające zdalne monitorowanie pacjentów. To wciąż innowacyjne podejście dla wielu przewlekle chorych (np. na cukrzycę, choroby serca i płuc lub też z problemami neurologicznymi) doceniane jest szczególnie w kontekście rosnącego zapotrzebowania na wygodne i dostępne usługi medyczne.
Informacje te potwierdza m.in. opublikowany pod koniec ubiegłego roku raport z badania przeprowadzonego przez SW Research. Postrzegają oni telemedycynę głównie jako metodę prowadzenia konsultacji lekarskich przez telefon lub internet (71 proc.), zaś 63 proc. ankietowanych kojarzy tę dziedzinę z możliwością otrzymania e-recepty lub e-zwolnienia. Badanie wykazało, że blisko 80 proc. pacjentów uznaje teleporady jako metodę skutecznie rozwiązującą ich problemy zdrowotne. Natomiast 10 proc. respondentów wskazało cukrzycę i inne przewlekłe schorzenia jako powód korzystania z usług telemedycznych.
Warto przy tym zauważyć, że telemedycyna w ramach usług zdrowotnych świadczonych na odległość obejmuje nie tylko konsultacje online. Nowoczesne techniki komunikacyjne ułatwiają lekarzom diagnozowanie, leczenie i monitorowanie stanu zdrowia pacjentów w czasie rzeczywistym. Pomagają w tym aplikacje mobilne i urządzenia medyczne, za pośrednictwem których pacjenci mogą zbierać dane dotyczące swojego zdrowia oraz przesyłać je bezpośrednio do lekarzy.
Profilaktyka i szybsze reagowanie
Korzyści zapewnianych przez mechanizmy zdalnego monitorowania – zarówno dla przewlekle chorych pacjentów, jak i dla systemu ochrony zdrowia – jest wiele. Wśród nich należy wskazać przede wszystkim zwiększoną dostępność specjalistów, zwłaszcza w obszarach wiejskich, gdzie dostęp do tradycyjnej opieki zdrowotnej może być ograniczony (zmniejsza to potrzebę wizyt w placówkach medycznych, a więc przekłada się na wygodę i oszczędności).
Ale równie ważna jest profilaktyka – regularny i bezpieczny przepływ danych medycznych umożliwia wczesne wykrywanie ryzyka poważniejszych komplikacji. Poza aspektami natury organizacyjnej warto również wskazać na kwestie stricte medyczne.
Systematyczne kolekcjonowanie danych zdrowotnych umożliwia ich szeroką analizę, a przez to wczesne wykrywanie problemów i szybkie reagowanie na niepokojące zmiany. Zdalne monitorowanie motywuje też pacjentów do aktywnego uczestniczenia w zarządzaniu własnym zdrowiem oraz większej dbałości o kontrolowanie swoich parametrów życiowych.
Kolejny zestaw korzyści płynących z wdrażania telemedycyny na szeroką skalę jest związany z usprawnieniem w znacznym stopniu funkcjonowania podmiotów medycznych. Dzięki zdalnemu monitorowaniu lekarze mogą lepiej zarządzać procesami opieki nad pacjentami, co pozwala na efektywniejsze przydzielanie zadań personelowi.
W sytuacjach wzmożonego zapotrzebowania na usługi medyczne (takich jak niedawna pandemia COVID-19) zdalne monitorowanie ogranicza konieczność fizycznych wizyt w szpitalach, co zmniejsza ryzyko zakażeń – brak narażania na dodatkowe zagrożenia jest szczególną korzyścią dla pacjentów z grupy podwyższonego ryzyka.
Są też wyzwania
Wdrożenie skutecznego mechanizmu zdalnego monitorowania zdrowia pacjentów wiąże się z kilkoma istotnymi wyzwaniami technicznymi. Kluczowe zagadnienia są dwa. Pierwsze to oczywiście zagwarantowanie nieprzerwanego dostarczania danych medycznych do przetwarzających je placówek. Aby zapewnić płynność ich przesyłania, konieczne jest korzystanie z wysokowydajnej i stabilnej infrastruktury telekomunikacyjnej.
Po stronie szpitali zazwyczaj nie ma z tym problemu, ale korzystającym z rozwiązań telemedycznych pacjentom warto zalecić konsultację z ekspertem IT pod kątem stabilności i zasięgu sieci bezprzewodowej wi-fi w ich gospodarstwie domowym, jak też weryfikację siły sygnału płynącego od operatora komórkowego, jeśli dane przesyłane są za pomocą tego typu transmisji.
Drugim krytycznym aspektem jest kwestia bezpieczeństwa i prywatności danych pacjentów. Tu większa odpowiedzialność leży po stronie placówki medycznej, bowiem to tam wszystkie dane są zbierane oraz przetwarzane. To również stamtąd zazwyczaj pacjent odbiera urządzenie, które będzie monitorowało stan jego zdrowia – dlatego powinno być ono odpowiednio skonfigurowane, z włączonymi wszystkimi opcjami szyfrowania danych oraz zabezpieczania dostępu do nich niepowołanym osobom.
Nie bez znaczenia są również aspekty dotyczące komfortu emocjonalnego. Rozwiązania do telemedycyny powinny być intuicyjne i łatwe w obsłudze przez pacjentów, szczególnie osób starszych lub z ograniczoną sprawnością. W przypadku chorób przewlekłych będą korzystać z nich długo, nie można więc dopuścić do sytuacji, w której niepoprawnie używany sprzęt przyczyniałby się do pogarszania, a nie poprawiania stanu zdrowia.
Ale równie ważne jest odpowiednie podejście personelu medycznego. Tylko jego akceptacja dla tego typu rozwiązań, zaangażowanie w ich stosowanie oraz umiejętne przedstawianie korzyści przewlekle chorym pacjentom pomogą w osiągnięciu pozytywnych efektów. Wyzwanie stanowią także kwestie regulacyjne i prawne dotyczące ochrony danych oraz odpowiedzialności za świadczenie usług telemedycznych. W Polsce istnieją pewne regulacje obejmujące wybrane zagadnienia związane z tym tematem, ale brakuje spójnych, kompleksowych przepisów.
Furtkę, dzięki której możliwe jest świadczenie usług telemedycznych, otwiera aktualizowany kilkakrotnie w ostatnich latach art. 42 ustawy o zawodzie lekarza i lekarza dentysty, który mówi, że „lekarz orzeka o stanie zdrowia określonej osoby po uprzednim, osobistym jej zbadaniu lub zbadaniu jej za pośrednictwem systemów teleinformatycznych lub systemów łączności, a także po analizie dostępnej dokumentacji medycznej tej osoby”, a także postanowienia znowelizowanego Kodeksu Etyki Lekarskiej.
Dynamiczny rozwój telemedycyny skłonił Naczelną Radę Lekarską do opracowania własnych wytycznych dotyczących udzielania świadczeń telemedycznych. Wskazują one głównie na konieczność zapewnienia poufności i bezpieczeństwa informacji medycznych oraz odpowiednich standardów technicznych dla systemów używanych do teleporad.
Krzysztof Jakubik
Autor jest redaktorem magazynu CRN, specjalizującym się w tematyce cyfrowego bezpieczeństwa i zaawansowanych rozwiązań IT