Krakowska misja medyczna na Madagaskarze
Ponad 3 tysiące zbadanych pacjentów, tysiąc rozdanych okularów, 200 kg leków i sprzętu, kilkadziesiąt badań USG, mnóstwo innych badań… To nie była łatwa misja.
Foto: Lidia Stopyra, o. Dariusz Marut
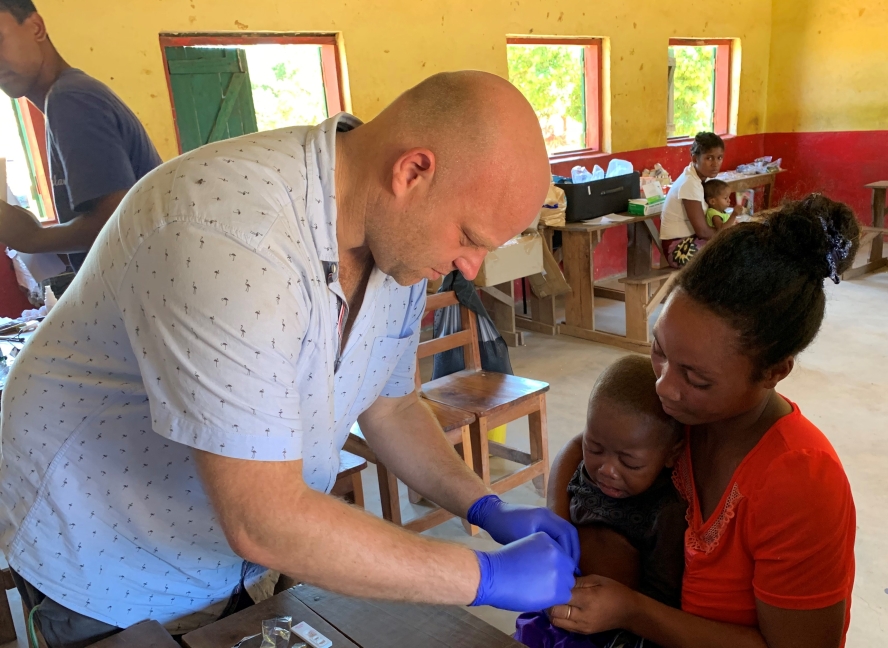
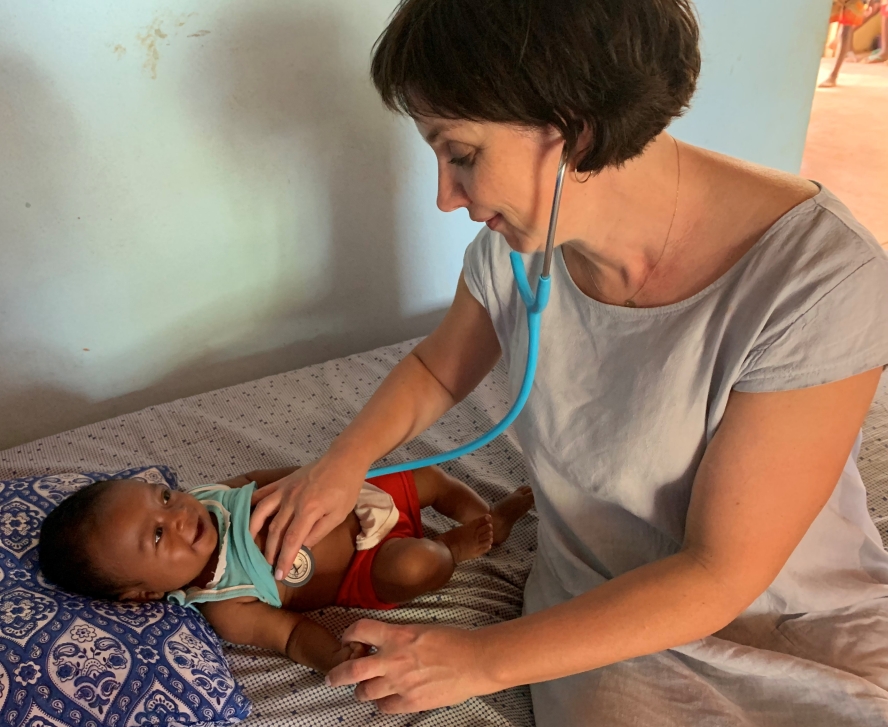
Czworo polskich lekarzy: Lidia Stopyra – pediatra i specjalista chorób zakaźnych z Oddziału Chorób Infekcyjnych i Pediatrii Szpitala Specjalistycznego im. S. Żeromskiego w Krakowie, Zofia Sikorska – okulistka ze Specjalistycznego Ośrodka Okulistycznego Oculomedica w Bydgoszczy, Izabela Szymońska – pediatra w trakcie specjalizacji z chorób zakaźnych z Kliniki Chorób Dzieci Uniwersyteckiego Szpitala Dziecięcego w Krakowie i Jakub Loster – specjalista chorób zakaźnych z Centrum Szczepień i Medycyny Podróży „Solimed” w Krakowie, spędziło w Mampikony na Madagaskarze ponad dwa tygodnie. Misja została w całości sfinansowana przez Polską Fundację dla Afryki (pomocafryce.pl).
Republika Madagaskaru położona jest na wyspie Madagaskar będącej czwartą co do wielkości wyspą na świecie, na Oceanie Indyjskim, na południe od równika. Oficjalnie podaje się, że ma 23,8 mln mieszkańców, ale dane te są mocno niedoszacowane. Wielu Malgaszy rodzi się w dżungli, w szałasach, i nie jest ujętych w żadnych rejestrach ani statystykach. Z tego względu ocenia się, że Madagaskar zamieszkuje znacznie więcej osób – około 45 mln. Języki urzędowe to francuski i malgaski, ale po francusku mówią tylko ludzie wykształceni. Nasi pacjenci w Mampikony i we wioskach mówili wyłącznie w malgaskich narzeczach. Na Madagaskarze panuje klimat zwrotnikowy, są dwie pory roku – sucha i deszczowa. Kraj jest słabo rozwinięty, uznawany za jeden z najbiedniejszych na świecie, ze słabą siecią komunikacyjną.
Choć kojarzy się nam wakacyjnie i egzotycznie, rejony turystyczne to zaledwie jedna mała wysepka na północy. Poza tym wszędzie panują bieda i głód.
Mampikony to zapomniana miejscowość położona 500 km na północ od stolicy, 13 godzin jazdy jedyną, zniszczoną i dziurawą drogą. Udało nam się przejechać, bo była jeszcze pora sucha, ale za kilka tygodni zaczną się deszcze, droga będzie nieprzejezdna, a Mampikony może być odcięte od świata, dopóki woda nie opadnie. „Żyjąc w Mampikony, trzeba być gotowym nawet na śmierć” – czytaliśmy przed wyjazdem. Ale jest znacznie gorzej. Jest tak, że nikt z nas nie przetrwałby tam nawet kilku dni. Brak wszystkiego – wody, prądu, leków, ciężka praca, niewyobrażalna dla nas nędza, głód, beznadziejna walka o przetrwanie. Trudno uprawiać rolę, bo w porze suchej pola ryżowe wysychają, a w deszczowej są zalewane. Malgasze osiedlają się nad rzekami, bo jeśli nie przyjdzie pomoc i ktoś nie wybuduje studni, rzeka będzie dla nich jedynym źródłem wody. Pod koniec pory deszczowej rzeki wysychają i woda zaczyna przypominać błoto. W tej wodzie Malgasze myją się, piorą, myją samochody, tamtędy przechodzi bydło i tę wodę piją. Dlatego choroby, głównie zakaźne, zbierają śmiertelne żniwo.
W niedawnej (październik 2018 – kwiecień 2019) epidemii odry umarło 20% chorujących dzieci. Opowiadano nam o rodzinie, która straciła sześcioro dzieci. Z wioski oddalonej 20-30 km od Mampikony do lekarza można dotrzeć tylko na piechotę. I trzeba mieć pieniądze, bo leczenie na Madagaskarze jest płatne i bardzo kosztowne. Gdy ktoś poważnie zachoruje, umiera. Czasem uda się wcześniej dotrzeć do misji katolickiej prowadzonej przez ojca Dariusza Maruta ze Zgromadzenia Ducha Świętego – wspaniałego człowieka, zakochanego w Madagaskarze. I to może uratować życie. W misji katolickiej działa bowiem Flamboyant Clinique – mała przychodnia, porodówka, apteka i laboratorium, jak na tamtejsze, afrykańskie warunki doskonale zorganizowane, ale w porównaniu ze standardami, do jakich jesteśmy przyzwyczajeni, bardzo skromne. Na co dzień pracuje tu jeden lekarz. Ale we Flamboyant Clinique można uzyskać pomoc. Najbliższy szpital jest w Mahajandze – w odległości około 250 km, co oznacza 7 godzin jazdy.
Większość ciężko chorych, wymagających np. zabiegów operacyjnych, umiera po drodze. Umierają kobiety, u których należy wykonać cesarskie cięcie. Umierają dzieci. Najbliższy aparat RTG to 7-13 godzin jazdy, EKG również. Pojechaliśmy właśnie tam, na koniec świata, bo tam potrzeby są olbrzymie. Mieliśmy zapisanych około 2000 pacjentów – tylko 2000, bo tydzień przed naszym przyjazdem wstrzymano zapisy. I tak było już za dużo osób, a wiadomo, że przyjdzie więcej. Obawiałam się trudności językowych – nasi pacjenci mówili tylko po malgasku, i to w miejscowych narzeczach, a my przecież nie mogliśmy zbadać ani jednego pacjenta bez precyzyjnego tłumaczenia. Ale ojciec Dariusz Marut zorganizował wszystko perfekcyjnie – czekało na nas pięcioro profesjonalnych tłumaczy i czterech studentów po siódmym roku medycyny z Uniwersytetu w Mahajandze. To prawie lekarze. Ukończyli studia i do uzyskania tytułu lekarza pozostało im już tylko odbycie rocznego stażu. Zaczynali z nami. Ruszyliśmy do pracy. Temperatura powietrza 41 stopni, duża wilgotność…
Jest ciężko. Dr Zofii Sikorskiej – okulistce – musieliśmy zorganizować prowizoryczną ciemnię. Pozatykaliśmy okna tekturami. Temperatura osiągnęła ponad 50 stopni, więcej nasz termometr nie mierzył.
Dr Izabela Szymońska z przywiezionym z Polski USG i dr Jakub Loster pracowali na miejscu w Mampikony, każde ze studentem i tłumaczem. Ja jeździłam do wiosek (Andongona, Andilambe, Tsimijaly) z o. Dariuszem, studentami Yrdinem i Michaelem i tłumaczami Valery i Michaelem. Przyjmowaliśmy w prowizorycznie zorganizowanych pomieszczeniach u sióstr zakonnych, w szkołach, badaliśmy na szkolnych ławkach. Bez prądu, bez wody. Niektóre dzieci były po raz pierwszy badane przez lekarza. Nie wiedziały, czego od nich oczekujemy. Tłumacze dwoili się i troili. Potem przez okno oglądaliśmy, jak na trawie pod drzewem dzieci pokazują sobie, jak głęboko oddychać, jak się bada brzuch, naśladują stetoskop. Na co dzień niektórzy mieszkańcy leczą się u szamanów. Jedno jest piękne – gdy przyjeżdżają profesjonaliści, Malgasze porzucają szamanów i robią wszystko, by dostać się do lekarza.
Już w pierwszym dniu pracy przyniesiono do nas Sambenei – 7-letnią dziewczynkę w stanie ciężkim, z gorączką 42 stopnie, z poważnymi zaburzeniami świadomości, znacznie odwodnioną. W teście przesiewowym potwierdziliśmy zakażenie Plasmodium falciparum. To najcięższa postać malarii, z objawami mózgowymi, obarczona największą śmiertelnością. Jedyna możliwość dojścia dożylnego – cieniutki „motylek”, jaki miały siostry – nie wytrzymuje tempa, jakie jest konieczne do podania około 400 ml bolusa. Na szczęście mieliśmy dożylną chininę. Pierwsze godziny leczenia upływają nam bez możliwości oznaczenia jakichkolwiek badań poza glikemią – dzięki przywiezionemu z Polski glukometrowi. Zapada zmrok, nie ma prądu, pracujemy przy świetle latarek z telefonów komórkowych. Stan Sambenei pogarsza się. Wymiotuje cały czas, nie reaguje na ból. Na szczęście udaje się ją na tyle ustabilizować, że można ją przewieźć do Mampikony. W naszych warunkach zamawialibyśmy transport karetką „R” z anestezjologiem do Oddziału Intensywnej Terapii Szpitala Uniwersyteckiego.
Na Madagaskarze transportujemy Sambenei do przychodni w Mampikony samochodem o. Dariusza, na kolanach. Na klamce zawieszamy kroplówkę i cały czas udaje nam się utrzymać nawadnianie motylkowym wejściem. W Mampikony robimy podstawowe badania, USG, podłączamy prowizoryczny pulsoksymetr, oglądamy pod mikroskopem preparaty krwi, potwierdza się masywne zakażenie Plasmodium falciparum. Hb 7,1 g/dl. Pytam o możliwości transfuzji krwi. Ze słów o. Dariusza wynika, że są praktycznie żadne. Sambenei przeżyła. Po kilku dniach przychodzi uśmiechnięta z rodzicami i dziękuje za pomoc. A my pracujemy nadal. Pacjentów jest coraz więcej. Jednego dnia docieramy do Tsimijaly. Czekają na nas setki ludzi. Chcemy przyjąć jak najwięcej, więc musimy przeorganizować pracę. Yrdin i Michael – studenci, a właściwie już prawie lekarze – zaczynają samodzielnie przyjmować lżej chorych. Jeden z tłumaczy sam zbiera wstępnie wywiady od pacjentów, mierzy temperaturę. Ojciec Dariusz wykonuje testy na malarię. Do zmroku przyjmujemy 150 chorych.
Główne problemy, z jakimi się stykamy, to choroby zakaźne. Jest bardzo wielu pacjentów z gruźlicą. Tutaj, na miejscu, widzimy duże trudności w diagnostyce. Nie ma możliwości wykonania badania RTG.
Niezdiagnozowani, prątkujący pacjenci zarażają, a wśród wyniszczonych Malgaszy choroba szerzy się błyskawicznie. Dr Izabela Szymońska i dr Jakub Loster stają się specjalistami w rozpoznawaniu gruźlicy w badaniu USG. U wielu pacjentów rozpoznajemy malarię. Testy przesiewowe, jakimi dysponujemy, potwierdzają to, o czym wiedzieliśmy z podręczników – 85% przypadków malarii jest wywoływanych przez P. falciparum. To najcięższa postać malarii, najczęściej z objawami mózgowymi. Włączamy leczenie – studenci Yrdin i Michael dziwią się, że malarię można leczyć w taki sposób. Spotykamy pacjentów z trądem. Widzimy, że dominuje tu postać tuberkuloidowa trądu, czyli postać o najniższej zakaźności. Już wiemy, dlaczego na Madagaskarze trędowaci nie są wykluczani, nie stanowią takiego zagrożenia. Pozostają w domach i dopóki pozwala im na to postępujące kalectwo, opiekują się dziećmi. Ale nie jest tak, że w ogóle nie zarażają. Trąd to choroba zakaźna. Niestety postać tuberkuloidowa jest najcięższa dla chorego, bo związana z największym kalectwem.
Diagnozujemy dużo przypadków bilharcjozy (inaczej schistosomatozy). To choroba pasożytnicza wywołana przez przywry z rodzaju Schistosoma. Do zarażenia dochodzi podczas brodzenia w stojącej wodzie, kiedy cerkarie czynnie wnikają przez skórę. W porze deszczowej na Madagaskarze jest to nieuniknione. Nie można by dojść do domu – jeżeli ktoś ma dom – nie brodząc czasem po pachy w wodzie. Na bilharcjozę chorują prawie wszyscy. Najczęstsza postać to wywołana przez S. haematobium, objawiająca się krwiomoczem. Pod koniec naszej misji zgłasza się pacjent, który skarży się, że ma żółty mocz. Wyleczyliśmy go z bilharcjozy, a dotychczas cały czas miał mocz czerwony. Myślał, że żółty oznacza jakąś chorobę… Diagnozujemy pacjentów z anemią sierpowatokrwinkową, amebiozą, mamy też przypadek dżumy. Dużo jest pacjentów onkologicznych, którym tutaj, w tych warunkach nie możemy pomóc. Prowadzimy też działalność edukacyjną – uczymy, jak sobie radzić z gorączką, że w trakcie biegunki ważne jest nawadnianie, kiedy należy zgłosić się do lekarza, jak rozpoznać objawy zagrażające życiu. Uczymy pielęgniarki dobierać okulary w prostych wadach wzroku.
Pacjenci, którzy zakładają okulary, mają szczęście wypisane na twarzy. Dotychczas nie widzieli, jak wygląda świat. Osobom z chorobami zakaźnymi uświadamiamy, jakie są drogi transmisji zakażenia i jak można uniknąć zarażania innych. Mówimy o szczepieniach. I w końcu pożegnalna kolacja i podziękowania. Z żalem żegnamy wspaniałych ludzi, nadzwyczajnego ojca Dariusza, studentów, tłumaczy, bez których nie dalibyśmy rady pomóc tylu ludziom. Wiemy, że to nie koniec, że trzeba tu jeszcze wrócić. Wydaje się, że nie jesteśmy zmęczeni, na co dzień przecież też bardzo dużo pracujemy. Ale gdy zasypiam w samolocie, żadna stewardessa nie jest w stanie obudzić mnie do żadnego posiłku. Dopiero w Wiedniu do lądowania. Wracamy zmęczeni, ale szczęśliwi i z ogromnym bagażem doświadczeń. Już żaden pacjent powracający z tropiku nas nie zaskoczy.
Lidia Stopyra