Onkologia wreszcie w sieci
Pacjent w centrum systemu i skrócenie ścieżki od diagnozy do zakończenia leczenia – to główne cele Krajowej Sieci Onkologicznej, która ma zmienić czarne statystyki zgonów. Zdaniem krytyków ciągle jest co poprawiać – pisze Lucyna Krysiak.

Po blisko czteroletnim pilotażu Krajowa Sieć Onkologiczna (KSO) doczeka się wdrożenia w całym kraju. Wprowadzająca ją ustawa czeka na podpis prezydenta.
I choć minister zdrowia Adam Niedzielski zapowiadał pod koniec stycznia w Sejmie, że sieć fundamentalnie zmieni model opieki onkologicznej w Polsce, a dla pacjentów dostępne będą procedury stosowane w najnowocześniejszych ośrodkach na świecie, nie brakuje głosów, że rewolucja jest niedopracowana, a większość ośrodków w Polsce nie jest gotowa sprostać nowym wymaganiom.
Po raz pierwszy o koncepcji KSO usłyszeliśmy w 2017 r. 1 lutego 2019 r. ruszył natomiast trwający do końca marca tego roku pilotaż, który najpierw objął województwa dolnośląskie i świętokrzyskie, a potem podlaskie i pomorskie. Od 1 kwietnia 2024 r. sieć ma obowiązywać w całym kraju, zgodnie ze słowami ministra, gwarantując pacjentom „opiekę koordynatora dla każdego pacjenta, regularne pomiary satysfakcji pacjentów, analizę wskaźników klinicznych i wysoką jakość leczenia”.
Pacjenci potrzebują tego „na wczoraj”. Polska onkologia odstaje od innych krajów europejskich, a wyniki leczenia są o 15-20 proc. gorsze niż np. w Wielkiej Brytanii, Holandii czy w Niemczech.
Z najnowszych danych Krajowego Rejestru Nowotworów (KRN) wynika, że w 2020 r. w Polsce odnotowano blisko 146 tys. zachorowań na nowotwory, a prawie 100 tys. osób zmarło z ich powodu. W przedpandemicznym 2019 r., kiedy zgłaszalność do lekarzy była lepsza, zanotowano 171,2 tys. zachorowań (po ok. 85,6 tys. u mężczyzn i u kobiet). Według prognoz KRN w najbliższych latach nastąpi wzrost zachorowań.
Co się zmieni
Priorytetem jest zapewnienie każdemu dorosłemu pacjentowi, niezależnie od miejsca zamieszkania opieki onkologicznej opartej na jednakowych standardach diagnostyczno-terapeutycznych. Dlatego po wprowadzeniu KSO świadczenia onkologiczne finansowane przez NFZ przestaną być realizowane poza nią. Pacjent nie będzie „odbijał się” od systemu, szukając placówek i lekarzy, a jego przewodnikiem po systemie – od diagnozy przez leczenie po rehabilitację – będzie koordynator.
Pacjent będzie mógł także zadzwonić na onkologiczną infolinię, która, również dzięki SMS-om, ma służyć sprawnej komunikacji i szybkiemu dotarciu do placówek diagnostycznych i leczniczych. W 2019 r. w prowadzącym pilotaż KSO województwie dolnośląskim z infolinią łączono się 2,4 tys. razy, w 2021 r. zaś dziesięć razy częściej – 20,4 tys., a w okresie pandemii wykonano aż 40 tys. połączeń.
Onkolodzy podkreślają, że podstawą leczenia nowotworów jest skuteczna diagnostyka. Dlatego o poprawie wyników leczenia onkologicznego nie można było nawet marzyć bez standaryzacji procedur diagnostycznych, przede wszystkim oceny histopatologicznej, co wiąże się z akredytacją ośrodków patomorfologicznych i stworzeniem wspólnej bazy badań histopatologicznych.
Właśnie kończy się akredytacja diagnostyki patomorfologicznej, a jak podkreśla prezes Polskiego Towarzystwa Onkologicznego (PTO) prof. Piotr Rutkowski, wprowadzenie oddzielnej wyceny patomorfologii oraz rozpoczęcie akredytacji diagnostyki molekularnej będzie w organizacji KSO kluczowe.
Wyrównanie standardów
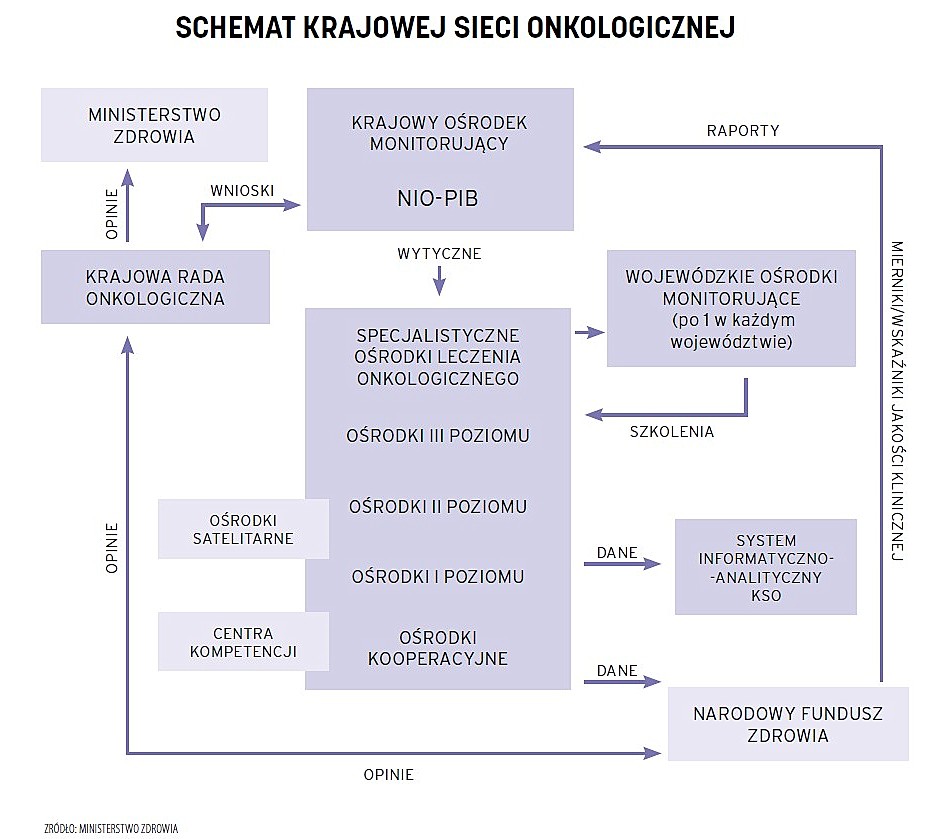
W strukturze KSO znajdą się szpitale i placówki ambulatoryjnej opieki specjalistycznej, które podpiszą z NFZ odpowiednią umowę w zakresie diagnostyki i leczenia onkologicznego. Sieć składać się będzie ze specjalistycznych ośrodków leczenia onkologicznego (SOLO) I, II i III poziomu referencyjnego wraz z centrami kompetencji, ośrodkami satelitarnymi i ośrodkami kooperacyjnymi.
– Taka struktura jest zgodna z zapisami Narodowej Strategii Onkologicznej (NSO) i odzwierciedla postępowe wzorce organizacyjne z krajów Europy Zachodniej, gdzie również opieka onkologiczna składa się z ośrodków różnej referencyjności i oceny wskaźników oraz mierników jakościowych – tłumaczy prof. Rutkowski.
A dr hab. Adam Maciejczyk, dyrektor Dolnośląskiego Centrum Onkologii, Pulmonologii i Hematologii we Wrocławiu oraz przewodniczący Krajowej Rady ds. Onkologii (KRdsO), dodaje, że choć nie wszystkich chorych będzie można diagnozować i leczyć w centrach onkologii, dzięki wyrównaniu standardów pacjent będzie mógł korzystać z konsyliów, na których są podejmowane decyzje terapeutyczne, jakość świadczonych usług będzie porównywalna.
– Dlatego niezbędna jest koordynacja między szpitalami – mówi dr. hab. Adam Maciejczyk. I dodaje: – Sieć jest jedyną realną drogą do poprawy sytuacji w polskiej onkologii i obniżenia umieralności z powodu nowotworów.
Kiedy wejdą zmiany? – Wdrożenie Krajowej Sieci Onkologicznej to proces, który będzie trwał miesiącami. Może nawet potrwa kilka lat – twierdzi dr. hab. Maciejczyk. – Jest wiele elementów wymagających dopracowania. Najważniejsze jest skrócenie drogi od postawienia diagnozy do leczenia oraz objęcie pacjenta kompleksową opieką, co trzeba zrobić natychmiast – zaznacza.
Nie wszyscy się cieszą
Optymizmu związanego z wprowadzeniem KSO nie podziela prof. Cezary Szczylik, członek Rady Ekspertów Naczelnej Rady Lekarskiej. – Mankamentów, głównie dotyczących przyczyn późnego wykrywania nowotworów w Polsce, nie da się wyeliminować, kierując największy strumień pieniędzy do dużych ośrodków onkologicznych, już doposażonych i dobrze funkcjonujących. W praktyce bowiem wykrywanie nowotworów odbywa się w mniejszych placówkach, nie tylko onkologicznych, i to one powinny być doposażone zarówno w sprzęt, jak i wyspecjalizowany personel medyczny – przekonuje ekspert NRL.
Jego zdaniem problemów polskiej onkologii i tzw. ścieżki diagnostycznej w ramach karty Diagnostyki i Leczenia Onkologicznego (DiLO) jest co najmniej kilka. I wylicza: – Niedoszacowane są liczby odpowiednio przeszkolonych specjalistów, którzy opisują badania obrazowe wymagane algorytmami postępowania (tomografii komputerowej czy rezonansu magnetycznego), a także badania patomorfologiczne, gdzie czas oczekiwania na ostateczne wyniki przekracza 6-12 tygodni.
KSO powinna przewidzieć, jakie jest zapotrzebowanie na specjalistów czy liczba i rozlokowanie aparatury diagnostycznej. Dołożenie pieniędzy do patomorfologii czy radiologii niewiele zmieni, ponieważ brakuje patologów, radiologów i zachęty finansowej w deficytowych specjalizacjach do pracy w małych ośrodkach.
– Stworzenie kilkusetstronicowego dokumentu KSO bez uwzględnienia badania pilotażowego wskazuje, że decyzje o sieci zapadły wcześniej i opinie zewnętrzne nie były brane pod uwagę. Uważam, że we wszystkich placówkach, niezależnie od stopnia referencyjności, chorzy są leczeni na podobnym poziomie i dzielenie pieniędzy przez NFZ na podstawie stopnia referencyjności jest krzywdzące. Wyjątkiem jest Narodowy Instytut Onkologii, którego zadaniem byłyby autorskie badania naukowe, budujące bazę intelektualną dla przyszłych pokoleń onkologów – podsumowuje prof. Cezary Szczylik.
Obaw nie kryli także posłowie opozycji, którzy w Sejmie punktowali niedociągnięcia projektu. Jerzy Hardie-Douglas z Koalicji Obywatelskiej nazwał ustawę „listą pobożnych życzeń” i dodał, że podczas gdy spośród 170 tys. Polek i Polaków żyjących z chorobą nowotworową umiera 100 tys. osób, a ponad milion osób żyje ze zdiagnozowaną chorobą, w Polsce jest tylko 2 tys. onkologów, co jest jednym z najgorszych wyników w Europie. Cytował też prof. Jacka Jassema, przewodniczącego Central and East European Oncology Group, według którego projekt zakłada hierarchiczną, scentralizowaną, biurokratyczną strukturę organizacji opieki onkologicznej.
„Zawiera nieprzejrzyste zarządzanie, ustanawia wyższość jednych ośrodków nad drugimi, przy czym nie są one wyłaniane na podstawie kryteriów akościowych, a raczej politycznych, bez uwzględniania ich potencjału naukowo-badawczego i rzeczywistego doświadczenia w leczeniu poszczególnych nowotworów. Centra monitorowania, krajowe i wojewódzkie, przewidziane w ustawie, mają monitorować jednocześnie same siebie i inne ośrodki lecznicze, co stwarza ewidentny konflikt interesów” – cytował prof. Jassema poseł Hardie-Douglas.
Krok w przyszłość
Zdaniem prezesa Polskiej Unii Onkologii, dr n. med. Janusza Medera, niezależnie od potknięć, które mogą się pojawić w trakcie realizacji celów określonych w KSO, sieć stanowi milowy krok w przyszłość. – Na raka codziennie umierają ludzie i nie ma czasu dywagować, czy to dobry projekt, czy nie. Należy go jak najszybciej wdrożyć, ale z rozwagą, zbierając dane, wnikliwie je analizując, weryfikując i stopniowo eliminując jednostki, które nie spełniają kryteriów – podsumowuje dr Meder.
Lucyna Krysiak
Pilotaż KSO wzbudza wątpliwości
Opublikowany w połowie lutego 2023 r. przez resort zdrowia Syntetyczny Raport Końcowy dotyczący pilotażu Krajowej Sieci Onkologicznej nie potwierdza skuteczności wielu wprowadzonych tam rozwiązań.
To sugerowałoby, że należy zachować ostrożność w powielaniu schematu zastosowanego w czterech województwach (dolnośląskim, kieleckim, pomorskim i białostockim) w pozostałych dwunastu.
Celem pilotażu była ocena organizacji, jakości i efektów opieki onkologicznej w ramach KSO, która z założenia ma zapewnić kompleksowe i bardziej skuteczne zarządzanie opieką onkologiczną pacjentów z chorobą nowotworową. Ma również połączyć szpitale onkologiczne w system dostosowany do ich potrzeb.
Raport nie pokazuje, jak te rozwiązania sprawdziły się w praktyce w województwach objętych pilotażem, trudno więc na tej podstawie wnioskować, że będą skuteczne w całym kraju. W raporcie wykazano m.in. istotne różnice wyników w regionach. Jedną z przyczyn – zdaniem autorów raportu – może być odmienna struktura placówek realizujących pilotaż w poszczególnych województwach i stopień zaangażowania świadczeniodawców w realizację projektu.
Autorzy opracowania zwrócili uwagę na brak precyzyjnego opisu procedur medycznych oraz minimalnych standardów dla ich realizacji koniecznych do określenia stopnia zaawansowania choroby nowotworowej.
Wskazali także niekompletność informacji o sprawozdanych świadczeniach w ramach aktualnej ścieżki diagnostycznej i terapeutycznej – z zastrzeżeniem, że w polskiej ochronie zdrowia nie funkcjonuje system zbierania danych w czasie rzeczywistym (online) wraz z informacją o wynikach (baza opisów badań radiologicznych i histopatologicznych) zrealizowanych na rzecz pacjenta świadczeń (również z prywatnych podmiotów nieposiadających umowy z NFZ).
W związku z tym trudno ocenić zasadność powtarzalności badań diagnostycznych. Widzą więc konieczność przygotowania tzw. kompletnego pakietu regulacji, które skorygują te i inne błędy. Upublicznienia podsumowania pilotażu od miesięcy domagało się środowisko onkologów, organizacje pacjenckie i posłowie, którzy w Sejmie głosowali nad projektem ustawy o KSO.