Historia i medycyna: Casus Baby Fae
1984 r. – to wtedy Górna Wolta zmienia nazwę na Burkina Faso, premierę ma „Seksmisja”, a firma Apple wprowadza na rynek pierwszego Macintosha. To także rok, w którym rodzą się: Mark Zuckerberg, książę Harry oraz… Stephanie Fae Beauclair, którą świat poznał jako Baby Fae.
Foto: za zgodą Loma Linda University Health
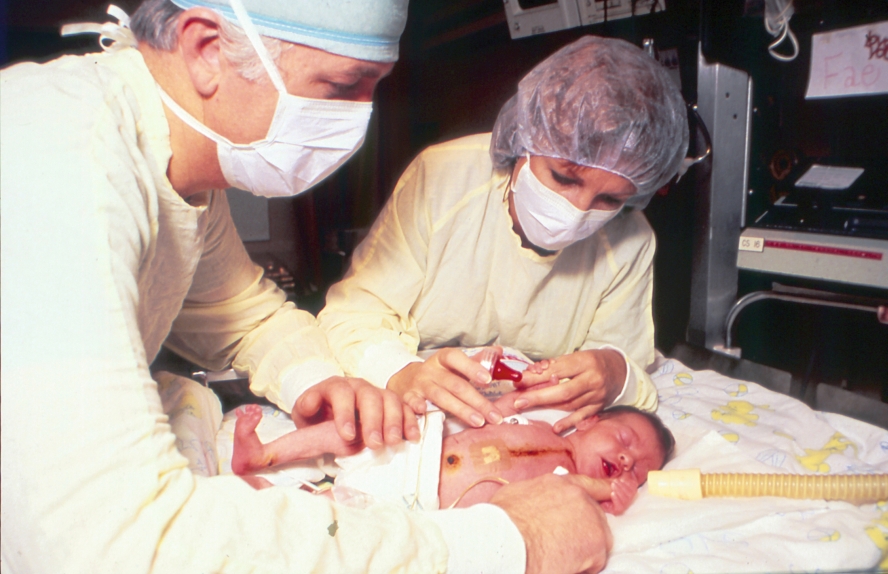
Stephanie Fae urodziła się 14 października 1984 r. w Barstow Hospital w Kalifornii, trzy miesiące przed terminem. Ważyła 5 funtów (ok. 2,2 kg). Z powodu objawów sugerujących niewydolność krążenia dziecko trafiło do Loma Linda University Medical Center, ok. 60 mil od Los Angeles.
Tam postawiono rozpoznanie: HLHS, czyli zespół hipoplazji lewej części serca, charakteryzujący się zwężeniem lub zarośnięciem zastawki mitralnej i/lub aortalnej, różnego stopnia niedorozwojem lub brakiem lewej komory, niedorozwojem aorty wstępującej i łuku aorty. Nieleczona wada powoduje zgon w okresie noworodkowym w 95 proc. przypadków.
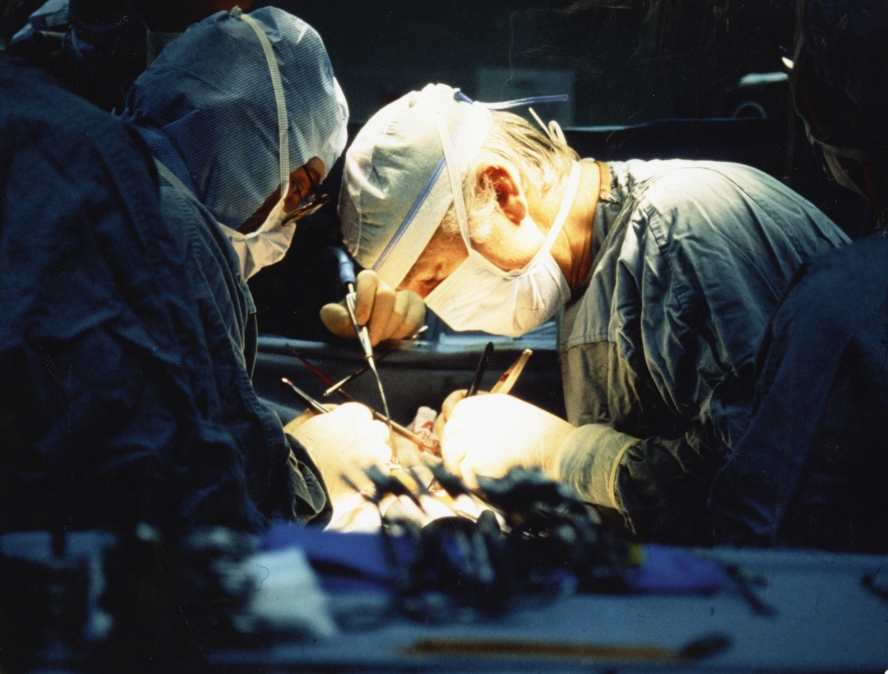
Na początku lat 80. XX w. William Norwood zaproponował technikę, która okazała się być kamieniem milowym w leczeniu HLHS. Baby Fae operował zespół pod kierunkiem Leonarda Bailey’a 26 października 1984 r. Operacja się udała, noworodek został wybudzony, ssał z butelki. Kilka dni po zabiegu doktor Bailey otrzymał telegram: „Illegitimate non carborundum!” Good luck! William Norwood, MD” (Nie daj się gnębić tym draniom! Powodzenia!). Co takiego stało się w szpitalu w Loma Linda, że William Norwood musiał w ten sposób wspierać swojego kolegę po fachu? Leonard Bailey nie wykonał u noworodka operacji metodą Norwooda. Baby Fae przeszczepiono serce. Nie ludzkie. Serce pawiana.
Ksenokardioprzeszczepy
Kilka miesięcy wcześniej Magdi Yacoub w Londynie wykonał przeszczep serca u 10-dniowego noworodka z HLHS. Trzydniowy noworodek-dawca pochodził z Holandii, miał uszkodzony mózg. Biorca – Holly Roffey – zmarł w 18 dniu po operacji z powodu powikłań. Transplantacje serca u dzieci były trudniejsze niż u dorosłych – nie tylko z technicznego punktu widzenia. Brakowało dawców. Leonard Bailey, wówczas szef kardiochirurgii szpitala w Loma Linda, już od kilku lat przeprowadzał udane próby przeszczepienia serc między gatunkami, głównie owiec i kóz (wykonał ich ponad 200).
Serce małpy
Skąd wziął się pomysł, by ludzkiemu noworodkowi przeszczepić serce małpy? Oddajmy głos Bailey’owi: „Jednym z największych bodźców […] była świadomość, że system odpornościowy noworodka jest rzeczywiście dość wyjątkowy – bardzo mało agresywny w porównaniu do starszego dziecka lub dorosłego. Nie ma żadnego doświadczenia. Stąd pojawiła się interesująca koncepcja, że noworodek może otrzymać przeszczep i dorastać bez żadnej immunosupresji. Właściwie udało nam się to udowodnić. Mieliśmy kozę o imieniu Livingston, która została przeszczepiona jako noworodek i osiągnęła 6. miesiąc życia bez żadnej immunosupresji. Kozy bez immunosupresji jednak przeżywały średnio około dwa i pół miesiąca. Potem rozpoczynał się powolny proces odrzucania. Chcieliśmy wiedzieć, co możemy jeszcze zrobić”.
Potem był Jean Borel i cyklosporyna: „Skontaktowałem się z Jeanem Borelem – poznałem go wcześniej przy okazji prezentacji, którą miałem kiedyś w Teksasie. Zgodził się wysłać mi trochę tego materiału. (…) Przygotowaliśmy grupę małych kóz do alloprzeszczepów kozich. Wykonaliśmy przeszczepy i podaliśmy wszystkim cyklosporynę. To wystarczyło. Cyklosporyna A stała się podstawą naszej immunosupresji. (…) A potem zaczęliśmy się zastanawiać, co mogłoby być potencjalnym dawcą dla człowieka. (…) Wkrótce odkryliśmy, że ponad 80 procent DNA u pawianów jest identyczne z człowiekiem”. Bailey zapytany, dlaczego wybrał pawiana, zamiast ssaka z rzędu naczelnych bardziej do ludzi zbliżonego ewolucyjnie, np. szympansa albo goryla, odpowiedział podobno: „Nie wierzę w ewolucję”. Ale przyczyna była prozaiczna: po prostu wykorzystanie gatunków chronionych było technicznie dużo trudniejsze.
Przygotowania
Projekt oceniało wielu zewnętrznych recenzentów. Protokół zakładał pięć krzyżowych przeszczepień u noworodków z HLHS. Pewnego dnia Bailey’a zatrzymał na korytarzu jeden z kardiologów dziecięcych i zapytał, kiedy zamierza zacząć, bo ma dziecko z tą wadą. Nie do końca było to precyzyjne stwierdzenie, bo dziecko zostało wypisane do domu z powodu braku możliwości terapii. Lekarz obiecał skontaktować się z rodziną i sprawdzić, czy są zainteresowani leczeniem operacyjnym. Byli.
Sukces medycyny czy jej ślepy zaułek?
Sandra Nehlsen-Cannarella, immunolog pracująca dla Bailey’a, rozpoczęła immunofenotypowanie, celem była identyfikacja najbardziej zgodnego immunologicznie pawiana, którego serce miało być przeznaczone dla Baby Fae. Przetestowani zostali: Matka Baby Fae (obserwowano słabą reakcję immunologiczną), kilku pracowników laboratorium (silna reakcja), Sandra Nehlsen-Cannarella (słaba reakcja) oraz trzy pawiany (silna reakcja). U trzech kolejnych pawianów stwierdzono słabą reakcję, z tej grupy jeden (o imieniu Goobers) zaprezentował niezwykle słabą reakcję i to właśnie on został dawcą serca.
Musieli się śpieszyć, bo stan dziecka zaczął się gwałtownie pogarszać, nie do końca jednak byli pewni, czy dokonali wyboru najlepszego dawcy. Po czterech godzinach od operacji wydawało się, że się udało. Kolejne obserwacje tylko to potwierdziły. Stan dziecka stopniowo się poprawiał. „Mieliśmy szczęście. Wszystko poszło pięknie. Jej reakcja na operację była po prostu idealna” – wspominał kardiochirurg. Dotąd nigdy człowiek nie przeżył aż 20 dni z sercem pobranym od zwierzęcia. Aż 20 dni czy tylko 20 dni? Bez przeszczepu dziecko żyłoby zapewne podobnie długo. Czy miało to sens?
Echa
Światowe media śledziły krok po kroku poczynania lekarzy z Loma Linda (na prośbę rodziców media używały jedynie drugiego imienia dziewczynki: Baby Fae). Lekarze byli przy niej dzień i noc. No i w końcu stało się, powoli ją tracili. I nie wiedzieli, dlaczego. Wydawało im się, że nie przesadzili z immunosupresją. A jednak dziecko zmarło – z powodu niewydolności krążenia wynikającej z odrzucenia przeszczepianego narządu. Czy przyczyną była odpowiedź humoralna objawiająca się wytwarzaniem przeciwciał przeciwko grupie AB (dziecko miało grupę krwi 0)?
W kwietniu 2019 r. ukazała się ciekawa publikacja sugerująca, że u Baby Fae znacznie większe znaczenie od niezgodności grup głównych miała niezgodność gatunkowa związana z obecnością u małp człekokształtnych kwasu N-glikoliloneuraminowego (Neu5Gc), którego u człowieka nie ma, dlatego organizm ludzki wytwarza przeciwciała anty-Neu5Gc. Przyszedł czas na krytykę, tę konstruktywną, jak i totalną. Pojawiało się coraz więcej pytań i wątpliwości. Czy było dostępne inne serce – dziecka? Czy rodziców odpowiednio poinformowano o alternatywnych metodach leczenia HLHS? Czy wiedzieli o operacji metodą Norwooda? Powielano informację, że publikacje Baileya były odrzucane w wiodących, opiniotwórczych czasopismach. Agendy rządowe nie chciały finansować jego eksperymentów. Zachwytów powszechnych więc nie było. Uwielbienia tłumów też nie. Kardiochirurg dostawał nawet groźby.
Baby Moses
Pierwszy udany przeszczep serca u noworodka wykonano w szpitalu Loma Linda 15 listopada 1985 r. Biorca, którego tożsamość dla mediów utajniono pod przydomkiem Baby Moses, urodził się z HLHS. Część opinii publicznej była przekonana, że Leonard Bailey powtórzył casus Baby Fae. Prawda była jednak inna: Baby Moses przeszczepiono serce ludzkiego noworodka. Jak do tego doszło? Niecały rok po transplantacji u Baby Fae przyszło na świat dziecko z ciężkim niedotlenieniem okołoporodowym, nie udało się go uratować, a wolą rodziców było, żeby narządy tego noworodka posłużyły innym.
Nikt jednak nie chciał dziecięcych narządów. Z jednym wyjątkiem. Tak to wspominał Bailey: „Powiedziałem: cóż, myślę, że weźmiemy to serce”. Eddie Anguiano z przeszczepionym sercem żyje do dziś, ma 34 lata, mieszka w Las Vegas. Szpital w Loma Linda ma dziś największe na świecie doświadczenie w transplantacjach serca u dzieci (wykonano tam m.in. ponad sto przeszczepów serca u noworodków). Leonad Bailey w ciągu swojej kariery zawodowej wykonał 376 przeszczepów serca u dzieci. Zmarł 12 maja 2019 r. w wieku 76 lat.
Dr n.med. Magdalena Mazurak, Oddział Kardiologii Dziecięcej, Wojewódzki Szpital Specjalistyczny we Wrocławiu