E-zdrowie. Rozsądek w cyfryzacji
Transformacja cyfrowa polskiego systemu ochrony zdrowia staje się faktem. Od 8 stycznia 2020 r. recepty (poza wyjątkami ustawowymi) będą mogły być wystawianie wyłącznie elektronicznie. Wkrótce dojdą kolejne elementy, m.in. e-skierowanie.

Foto: pixabay.com
Funkcjonują już: Internetowe Konto Pacjenta, System Monitorowania Kształcenia, Rejestr Podmiotów Wykonujących Działalność Leczniczą, e-ZLA i wiele innych. Największy nawet sceptyk projektu e-zdrowie nie zaprzeczy, że wykonano ogromną pracę.
Możliwe korzyści płynące z informatyzacji ochrony zdrowia są ogromne. Tylko wystawione dotychczas e-recepty pozwalają na dokonanie analiz, które wcześniej były bardzo trudne do przeprowadzenia. Wiemy, ile przepisanych recept jest realizowanych, którzy pacjenci i kiedy je realizują oraz jakie to są grupy leków.
Jest to zatem pierwszy krok do wykorzystania sztucznej inteligencji w służbie ochrony zdrowia. Ktoś powie, że to tylko statystyka, ale warto pamiętać, że Ignaz Phillipp Semmelweiss w 1840 r. właśnie na podstawie badań statystycznych skorelował umieralność kobiet na wydziale położniczym z pracą lekarzy, którzy tam pracowali i ich praktyką w prosektorium. Dzięki tej obserwacji obniżono umieralność w połogu z 12 proc. do 2 proc. przez wprowadzenie procedury dezynfekcji rąk przez lekarzy opuszczających prosektorium.
Ułatwiać, a nie komplikować
W swojej pracy codziennie rozmawiam z kilkunastoma lekarzami. Zarówno ze stażystami, jak i z lekarzami, którzy zgłaszają pracę w dziesiątym podmiocie leczniczym, także z tymi, którzy prace specjalizacyjne przygotowywali na maszynie do pisania w czasach, gdy nikomu nie śniło się, że będzie internet. Od nich posiadam wiedzę, że przynajmniej połowę czasu, który woleliby poświęcić pacjentowi, przeznaczają na obsługę komputera.
Sam, będąc pacjentem lub osobą towarzyszącą choremu, obserwuję procesy, które zachodzą w polskich szpitalach. Jako logistykowi trudno mi zrozumieć, że w sklepie na niemal każdej wartościowej rzeczy znajduje się RFID (element, który pika przy przechodzeniu przez bramki), zaś w dużej placówce klinicznej lekarz, który codziennie biega między izbą przyjęć, oddziałem a salą operacyjną, musi każdorazowo wpisywać 6-cyfrowy kod na klamce drzwi. Pacjenci ze zrozumieniem przyjmują do wiadomości fakt, że się nie rozdwoi…
Czekają na wypis ze szpitala, widząc przez uchylone drzwi lekarzy, którzy siedzą przed klawiaturami i coś wstukują. Dla mnie, jako pacjenta, czas, który lekarz poświęca na wprowadzenie moich danych, przygotowanie mojej dokumentacji medycznej, ustalenie, jak zaklasyfikować procedury medyczne, które mi wykonano, ile za to jest punktów, nie ma żadnej wartości dodanej. Chciałbym, aby lekarz wykorzystał swoją wiedzę, aby ustalić, co jest powodem awarii mojego organizmu i jakie działania naprawcze można podjąć.
Aby miał na to chwilę czasu i nie działał pod presją. Obserwacja tych wszystkich działań nasuwa wątpliwość o właściwym wykorzystaniu zasobów ludzkich oraz organizacji procesów w samych placówkach. Model ochrony zdrowia, w którym niemal każde świadczenie jest dostępne dla każdego pacjenta za darmo, w warunkach niedoboru kadry medycznej oraz jednym z najniższych poziomów finansowania w relacji do PKB w Europie, musi oznaczać, że dostępność świadczeń wydłuża się, a to z kolei powoduje, że proces leczenia pacjenta staje się droższy oraz mniej efektywny.
Będą wykluczeni z systemu?
Cyfryzacja powinna poprawić obecną sytuację w zakresie przepływów informacyjnych, jednak niesie ze sobą także zagrożenie utraty części kadry medycznej. Wynika to przynajmniej z trzech czynników: struktury demograficznej lekarzy w Polsce, przepracowania, struktury zatrudnienia. Z danych rejestru lekarzy prowadzonego przez OIL w Łodzi wynika, że niemal co trzeci lekarz jest w wieku 60+, a ponad 15 proc. przypada na lekarzy w wieku 70+.
Całkowita liczba lekarzy nie została pomniejszona o tych, którzy nie mieli cierpliwości do pracy w tak zorganizowanym systemie i wyjechali do pracy do innych krajów (w okresie od stycznia do października 2019 r. niemal 100 osób zwróciło się o zaświadczenia niezbędne do podjęcia pracy na terenie UE). Ich nieobecność nie jest zauważana przez system przy obliczaniu tzw. liczby lekarzy na 1000 mieszkańców, która i bez tego jest jedną z niższych w Europie. Poza tym lekarze w Polsce pracują za dużo, a zmęczony człowiek myli się częściej, co powoduje spadek jakości udzielanych świadczeń.
Ponadto, z posiadanych przeze mnie danych wynika, że lekarze pracują średnio w co najmniej dwóch podmiotach leczniczych poza swoim gabinetem. Oznacza to konieczność obsługi kilku programów do obsługi dokumentacji (każdy podmiot leczniczy może wybrać innego dostawcę). Warto pamiętać, że pobierając dane do np. map potrzeb zdrowotnych na zasadzie liczby placówek, w których zabezpieczono usługi np. endokrynologa, nie bierze się pod uwagę, że jest to jeden i ten sam lekarz, który pracuje w kilku (a są tacy, którzy pracują w kilkunastu) podmiotach leczniczych.
Wygenerowanie niezbędnych certyfikatów oraz obsługa aplikacji gabinet.gov.pl bez pomocy osoby biegłej w obsłudze komputera jest w najlepszym wypadku czasochłonne. Zagrożonych wykluczeniem cyfrowym może być ok. 15 proc. lekarzy. Oczywiście nie każdy doktor 70+ ma problemy z komputerem, ale z drugiej strony są także młodsi lekarze, których pasją nie jest informatyka. Ich wiedza i umiejętności są jednak bardzo cenne i warto zastanowić się, jak zachować zalety wynikające z cyfryzacji procesów odbywających się w ochronie zdrowia oraz nie utracić tak dużego zasobu profesjonalnej kadry medycznej.
Recepta na sukces
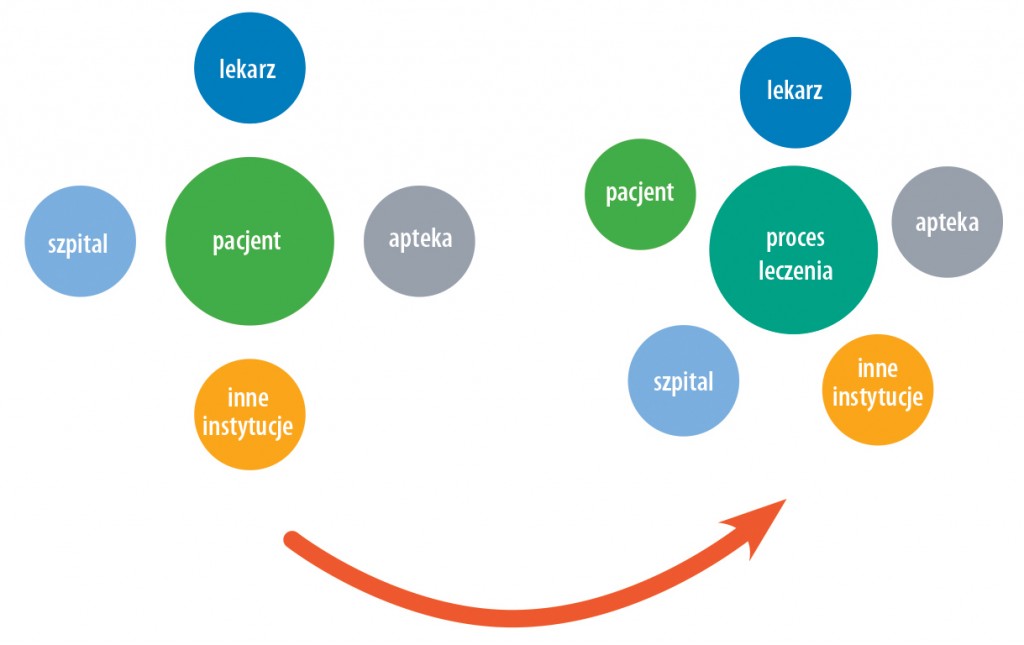
System ochrony zdrowia jest bardzo wrażliwy na zjawisko suboptymalizacji, czyli sytuację gdy pomimo najlepszych wyników części składowych systemu nie uzyskujemy optymalnego rezultatu z punktu widzenia jego jako całości. Przyczyną występowania tego zjawiska jest odrębna ocena każdego działania przez pryzmat osiągnięcia indywidualnych celów lub (w większej skali) autonomizacja poszczególnych działów systemu, z których każdy dąży do osiągnięcia jak najlepszych wyników. Aby znaleźć rozwiązanie, musimy zachować perspektywę. Prześledźmy to na poniższym diagramie:

Z punktu widzenia MZ, CSIOZ, NFZ, ZUS lekarze wskazują na brak pilnej potrzeby wprowadzenia zmiany, i stąd ich opór. Z punktu widzenia lekarzy występuje frustracja, że ich wiedza jest wykorzystywana w nieefektywny sposób i zbyt dużo czasu spędzają na czynnościach pozamedycznych. Wśród najstarszej grupy także strach, że brak umiejętności w zakresie obsługi komputera wykluczy ich z zawodu. Z punktu widzenia dostawców oprogramowania pojawia się chaos wynikający z nieprecyzyjnych i często zmieniających się przepisów, presja czasu na opracowanie produktu.
Z punktu widzenia pacjentów (szczególnie starszych) pojawia się zagubienie, bo nie rozumieją wizji e-zdrowia. W moim przekonaniu analiza i próba usprawnienia zachodzących procesów cyfryzacji może pomóc w skutecznym wprowadzaniu e-zdrowia. Można to osiągnąć poprzez:
- umiejscowienie nie tyle pacjenta, ile procesu leczenia/profilaktyki w centrum, wokół którego optymalizujemy e-usługi;
- dokonanie rewizji wszystkich działań towarzyszących procesowi leczenia – celem ustalenia, które rzeczywiście są niezbędne; od momentu rejestracji w placówce do czasu oczekiwania na wypis i dokumentację medyczną;
- analizę, czy naprawdę potrzebujemy tylu wzorów skierowań, oświadczeń, zgód, zarządzeń dyrektorów płatnika, komunikatów i obwieszczeń prezesów ubezpieczalni i innych dokumentów;
- zapewnienie realnego finansowania asystentów medycznych, zatem pracy polegającej na odciążeniu lekarza od pracy sprawozdawczo/administracyjnej;
- jej skuteczność ma duży wpływ na poprawę wydolności systemu;
- wykorzystanie potencjału usług wspomagających; w każdym państwowym urzędzie mogą znaleźć się ulotki dotyczące IKP, a być może także osoby, które pomogą założyć konto i wytłumaczą, jak funkcjonuje;
- analizę, dlaczego lekarze wyjeżdżają do pracy w innych krajach;
- nie wszystkie systemy gabinetowe posiadają „coś więcej”, niż wymagają tego przepisy; warto spróbować wbudować moduły na wzór stosowanego w logistyce CRM (customer relationship management) jako wspomaganie np. profilaktyki; ułatwienie pacjentom zgłoszenia rezygnacji z wizyty, uświadomienie, jak ważny to element;
- prowadzenie szkoleń z zakresu lean management w placówkach ochrony zdrowia.
Wojciech Łukomski, logistyk, koordynator rejestru lekarzy oraz praktyk zawodowych OIL w Łodzi
* * *
Komentarz
Władze publiczne nie ukrywają, że alternatywą wdrożenia systemu EDM jest kiepska dość perspektywa zwrotu znacznej sumy z tytułu niezrealizowanego projektu unijnego. Tyle że to nie powinno ważyć w sprawie, która ma bezpośredni wpływ na prawidłowe funkcjonowanie opieki zdrowotnej.
Autor artykułu słusznie podnosi wagę czynnika ludzkiego. Gremia dyskutujące na rozlicznych panelach (w których sam często uczestniczę) składają się głównie z entuzjastów cyfryzacji. Tłumaczę gdzie mogę, że to nie jest tak, że świat lekarski lekceważy potencjalne zyski z informatyzacji, tylko po prostu ludzie obciążeni tak ciężką pracą nie mają dość emocjonalnej rezerwy, aby zaangażować się do tego stopnia w coś, co nie jest ich pasją (bo jest nią leczenie). PR-u reformie nie poprawi rozbieżność w oszacowaniu liczby błędnie wystawionych dotąd e-recept (dane z aptek nie pokrywają się z szacunkami MZ) i wskazywanie przy tym, że to lekarze powinni coś z tym zrobić.
Jeśli skala problemu jest duża, to problem nie dotyczy jednego czy dwóch dostawców. Co do bezpieczeństwa samej dokumentacji: z projektu nowego rozporządzenia w sprawie dokumentacji zniknęła funkcjonalność zrzutu danych jako wymóg prawa dla programów do prowadzenia dokumentacji, a przecież to właśnie zabezpiecza możliwość migracji danych i gwarantuje minimalne bezpieczeństwo placówki medycznej. Na 70 dni przed „godziną zero” nie powinno być już takich rozterek. O wszystkim tym można przeczytać na nil.org.pl/edm.
Andrzej Cisło, wiceprezes NRL